Größenprogrediente Ulzerationen beider Unterarme bei einem Patienten unter einer TNF-α-Blocker-Therapie nach Aquarienkontakt: Eine irreführende Anamnese
Anamnese
Ein 21-jähriger Biologie-Student stellte sich in unserer Klinik mit seit neun Monaten bestehenden, schmerzhaften Hautveränderungen an beiden Unterarmen vor. Er berichtete von dunkelroten Knoten, die sich im Verlauf zu Wunden entwickelten. Als Grunderkrankung läge ein unter der langjährigen Systemtherapie mit Adalimumab gut kontrollierter Morbus Crohn vor. Der Patient berichtete, dass er im Rahmen des Studiums einen intensiven Aquarien-Kontakt gehabt habe. Eine auswärts begonnene topische Glukokortikosteroidtherapie sowie eine orale Therapie mit Doxycyclin habe nicht zu einer Beschwerdebesserung geführt.
Hautbefund
An beiden Unterarmen zeigten sich mehrere unterschiedlich große, dunkelrote, zentral erosive bis ulzerierende Knoten und Plaques mit teils aufgeworfenem Randwall und Umgebungserythem (Abbildung 1a, b).
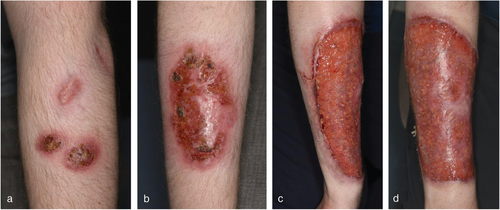
(a) Klinisches Bild bei der Erstvorstellung in der Klinik. Einzelne dunkelrote, leicht erosive Knoten am linken Unterarm.
(b) Klinisches Bild bei der Erstvorstellung in der Klinik. Eine dunkelrote ulzerierte Plaque mit leicht aufgeworfenem Randwall und Umgebungserythem am rechten Unterarm.
(c, d) Hautbefund im Verlauf. Deutliche Größenzunahme der Ulzera an den Unterarmen nach drei Monaten der oralen Antibiotikatherapie mit Clarithromycin und Rifampicin.
Dermatohistopathologie
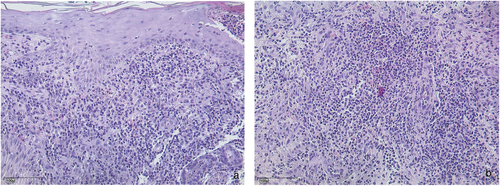
Es erfolgte eine Biopsieentnahme vom Läsionsrand. Hier zeigte sich das von einem dichten gemischtzelligen entzündlichen Infiltrat durchgesetzte Korium. Im oberen Korium zeigten sich zahlreiche Ansammlungen neutrophiler Granulozyten und in tieferen Anteilen vornehmlich Lymphozyten, Histiozyten sowie eine Beimischung von Plasmazellen und Eosinophilen (Abbildung 2a, b). In der durchgeführten Ziehl-Neelsen-Färbung konnten keine säurefesten Stäbchen nachgewiesen werden.
Labordiagnostik
Laborchemisch konnten eine leichte Leukozytose in Höhe von 12,41 G/l (Referenzbereich 3,9–10,2 G/l) sowie eine grenzwertige Erhöhung des C-reaktiven Proteins von 3,79 mg/l (Referenzbereich ≤ 3 mg/l) festgestellt werden. Es zeigten sich keine weiteren Auffälligkeiten der Routinelaborparameter.
Mikrobiologische und mykologische Diagnostik
In zahlreichen mikrobiologischen und mykologischen Abstrichen der Läsionen konnte kein Erregernachweis erfolgen. In der mikrobiologischen Untersuchung des erkrankten Gewebes wurden mittels PCR-Untersuchung kein Mycobacterium spp. nachgewiesen.
Verlauf
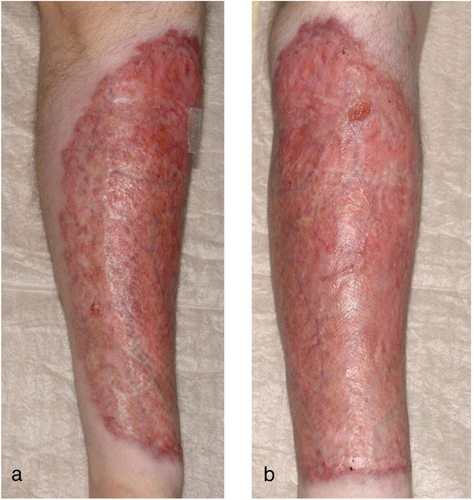
Aufgrund der bestehenden immunmodulierenden Therapie mit einem TNF-α-Blocker und des intensiven Aquarien-Kontakts wurde die Verdachtsdiagnose einer atypischen Mykobakteriose gestellt. Histologisch zeigte sich eine gemischtzellig entzündliche Reaktion, passend am ehesten zu einer erregerbedingten Erkrankung. Obwohl die mikrobiologische Untersuchung des erkrankten Gewebes keinen Erregernachweis erbrachte, entschieden wir uns für eine orale Antibiotikatherapie mit Clarithromycin 500 mg 2-mal täglich und Rifampicin 300 mg 2-mal täglich für eine Dauer von drei Monaten. Unter dieser Therapie zeigte sich der Hautbefund jedoch weiterhin progredient (Abbildung 1c, d). Die erneute mikrobiologische Diagnostik lieferte weiterhin keinen Erregernachweis, sodass die Verdachtsdiagnose reevaluiert werden musste. Wir stellten schließlich die Diagnose einer seltenen Form eines oberflächlichen Pyoderma gangraenosums. Es erfolgte die Umstellung der Immunsuppression auf Azathioprin 100 mg pro Tag. Bereits nach wenigen Wochen zeigte sich eine deutliche Besserung des Hautbefundes. Etwa acht Monate nach Therapieeinleitung kam es zu einer beinahe kompletten narbigen Abheilung der Wunden (Abbildung 3a, b). Aktuell etwa ein Jahr nach Beginn der Systhemtherapie mit Azathioprin ist der Patient weiterhin beinahe beschwerdefrei. Sein Morbus Crohn befindet sich unter dieser Therapie ebenfalls in Remission.
Diskussion
Das Auftreten einer atypischen Mykobakteriose bei Patienten unter einer Systemtherapie mit TNF-α-Blocker wird regelmäßig in der Literatur beschrieben. Dabei spielt das Mycobacterium marinum eine wichtige Rolle [1]. Deshalb führte der anamnestisch intensive Aquarien-Kontakt im Rahmen der studentischen Tätigkeit in einem Fischlabor zu einer zunächst wahrscheinlichen, aber dennoch falschen Verdachtsdiagnose einer atypischen Mykobakteriose. Allerdings ist auch das Vorkommen eines Pyoderma gangraenosum bei Patienten mit chronisch-entzündlichen Darmerkrankungen bekannt. Die Prävalenz dieser Erkrankung bei Patienten mit einem Morbus Crohn wird auf etwa 2,5 % geschätzt [2]. Zudem sind etwa 10% der Patienten mit Pyoderma gangraenosum gleichzeitig auch an Morbus Crohn erkrankt [3]. Das Pyoderma gangraenosum ist eine neutrophile Dermatose, die sich klinisch durch rasch zunehmende schmerzhafte Ulzera präsentiert [4]. Diese charakteristischen Merkmale zeigten sich auch bei unserem Patienten.
Zu den Therapieoptionen des Pyoderma gangraenosum zählen unter anderem orale Glukokortikosteroide, klassische Immunsuppressiva wie Ciclosporin A oder Mycophenolatmofetil sowie Biologika wie TNF-α-Blocker [5]. Aufgrund des vorhandenen Morbus Crohn entschieden wir und gegen eine hochdosierte orale Glukokortikosteroid-Therapie. Obwohl die beste Evidenzlage für Behandlung des Pyoderma gangraenosum zurzeit für Ciclosporin A sowie Infliximab vorliegt, leiteten wir eine orale Therapie mit Azathioprin ein, da die aktuelle S3-Leitlinie für Diagnostik und Therapie des Morbus Crohn der Deutschen Gesellschaft für Gastroenterologie, Verdauungs- und Stoffwechselkrankheiten (DGVS) diese Substanz aufgrund einer guten Evidenzlage zur langfristigen remissionserhaltenden Therapie als geeignet einstuft [6]. Unter dieser Behandlung konnte ein gutes Therapieansprechen des Pyoderma gangraenosum sowie ein rezidivfreier Verlauf des Morbus Crohn erreicht werden. Der Patient befindet sich weiterhin in unseren regelmäßigen Verlaufskontrollen und in gastroenterologischer Mitbetreuung des entsprechenden Fachkollegen.
Zusammenfassend können klassische und relativ eindeutige Anamnesen irreführend sein und die Diagnosestellung erschweren. In unserem Fall kam es unter einer bereits vorhandenen Therapie mit Adalimumab trotz gut kontrollierter Grunderkrankung zur Entstehung einer seltenen Variante eines Pyoderma gangraenosums. Eine Umstellung der Immunsuppression auf Azathioprin hat zur Remission der Erkrankung geführt.
Statement of funding sources
In relation to this work the authors declare that there are no funding sources that supported this work.
Conflict of interest
In relation to this work, the authors declare that there are no conflicts of interest.
Statement on prior presentation
Contents of this manuscript have not been previously published and are not currently submitted elsewhere.